La maggior parte dei neonati non ha bisogno, successivamente al parto, di una speciale assistenza. Tuttavia, immediatamente dopo la nascita, circa il 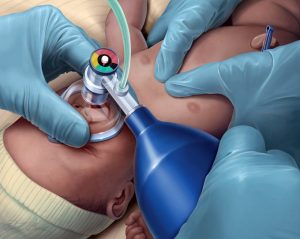 10% dei neonati necessita di assistenza respiratoria e l’1% richiede un intervento di rianimazione avanzata ed invasiva .
10% dei neonati necessita di assistenza respiratoria e l’1% richiede un intervento di rianimazione avanzata ed invasiva .
Pertanto, è fondamentale che nella struttura sanitaria dove si partorisce sia presente personale medico competente nella rianimazione neonatale.
I neonati prematuri hanno più probabilità, rispetto ai neonati a termine, di aver bisogno di qualche tipo di intervento di rianimazione e di sviluppare complicazioni.
Se il personale medico si rende conto che si andrà in contro ad un parto prematuro, la madre dovrebbe essere trasferita in una struttura in grado di gestire parti ad alto rischio prima del travaglio.
Nel caso in cui un neonato abbia bisogno di rianimazione, qualsiasi ritardo nel tentativo di rianimarlo tramite le manovre che vengono descritte di seguito potrebbe determinare un’interruzione del necessario apporto di ossigeno ed una circolazione sanguigna non adeguata; ciò, a sua volta, può causare lesioni agli organi del neonato, inclusi il cuore ed il cervello.
Una quantità insufficiente di ossigeno o di sangue nell’encefalo può causare lesioni encefaliche permanenti come encefalopatia ipossico-ischemica, paralisi cerebrale infantile, lesioni alla sostanza bianca e grigia del cervello, leucomalacia periventricolare, idrocefalo causato da emorragia intraventricolare e convulsioni.
Quando il neonato ha bisogno di rianimazione è fondamentale intervenite tempestivamente. La sofferenza respiratoria può portare ad un arresto cardio-polmonare.
La progressione è la seguente: 1) sofferenza respiratoria; 2) insufficienza respiratoria / shock; 3) Insufficienza cardio-polmonare; 4) arresto cardio-polmonare.
I pericoli associati al parto ad alto rischio
I neonati a rischio di rianimazione possono essere identificati sia dalla presenza alcuni fattori di rischio che dalla presenza di complicazioni durante la gravidanza, il travaglio e il parto.
Durante ogni parto ad alto rischio dovrebbe essere presente personale medico competente nella rianimazione neonatale. Inoltre, la struttura sanitaria dovrebbe ave dotato detto personale medico di tutti gli strumenti necessari per la rianimazione.
Fattori di rischio durante la nascita:
- L’uso di strumenti durante il parto (forcipe e ventosa o strumenti per il parto cesareo)
- Frequenza cardiaca fetale non rassicurante
- Asfissia durante il travaglio o il parto con frequenza cardiaca fetale non rassicurante
- Meconio maleodorante o liquido amniotico con presenza di meconio (uno dei sintomi della sindrome da aspirazione del meconio)
- Corioamniotite
- Madre con infezione sistemica come quella da Streptococco del Gruppo B o da stafilococco
- Presentazione anomala del neonato (podalica, facciale, etc)
- Emorragia uterina o placentare
- Prolasso del cordone ombelicale
- Parto prematuro
- Assunzione da parte della madre di narcotici entro le 4 ore prima della nascita
- Complicazioni associate a malattia materna, come herpes simplex attivo
Fattori di alto rischio che riguardano al condizione del feto:
- Il neonato è oltre termine (postmaturo)
- Il neonato è prematuro
- Parto gemellare
- Restrizione della crescita intrauterina
- Macrosomia
- Presenza di malattie e anomalie congenite come difetti cardiaci, idrocefalo (fluido nel cervello) o spina bifida
Fattori di alto rischio durante la gravidanza:
- Anomalie della placenta, come la placenta previa
- Oligoidramnios
- Polidramnio
Fattori di alto rischio associati alla condizione materna:
- Età >40 anni
- Tabagismo e alcolismo
- Diabete, ipertensione, malattie croniche del cuore o dei polmoni, malattie ai reni, infezioni del tratto urinario, malattie del sangue come l’anemia e la trombocitopenia
- Infezioni gravi durante la gravidanza come SGB, Herpes simplex, vaginosi batterica o infezione da stafilococco
- Aborto spontaneo o precedente morte neonatale
- Emorragia grave durante la gravidanza
- Rottura prematura delle membrane
La procedura di rianimazione
Nel caso sia previsto un parto prematuro, sarà necessario predisporre un’incubatrice preriscaldata nonché sacchi e coperte in polietilene per tenere il neonato al caldo.
Sarà, inoltre, necessaria la presenza di un medico abilitato ed esperto nell’intubazione di neonati e la disponibilità dell’equipaggiamento necessario per la somministrazione della terapia con surfattante.
Se il neonato ha una tonicità muscolare buona, respira e piange, la rianimazione non è necessaria e si procede con le cure di routine.
In caso contrario si procede a riscaldare il neonato, a controllare e ripulire le vie respiratorie se necessario, e ad asciugarlo e stimolarlo.
Scenario 1: frequenza cardiaca al di sotto dei 100 battiti al minuto:
E’ fondamentale iniziare gli interventi di emergenza se il neonato, dopo esser stato stimolato, mostra i segnali di seguito elencati :
- Il neonato non respira, non piange e ha flaccidità muscolare
- La frequenza cardiaca rimane al di sotto dei 100 battiti al minuto
- Il bambino ansima con periodi di apnea
Quando si verificano tali segnali, il medico deve iniziare immediatamente la ventilazione a pressione positiva: si installa sul naso e sulla bocca del neonato una maschera collegata ad un palloncino pieno d’aria che viene premuto per immettere l’aria stessa nei polmoni del neonato; una volta iniziata la ventilazione si posiziona sulla pelle del bambino un ossimetro da polso (un dispositivo non invasivo) per misurare i livelli di ossigeno nel sangue del neonato e consentire ai medici di verificare che il bambino venga ossigenato; ogni 30 secondi si misura anche la frequenza cardiaca (sempre e comunque quando il neonato ha bisogno di rianimazione) e la frequenza respiratoria; inoltre, bisogna ascoltare e controllare i polmoni del neonato: il personale medico deve assicurarsi che entrambi i lati del torace si innalzino in modo uguale; se, dopo la rianimazione, la frequenza cardiaca rimane al di sotto dei 200 battiti al minuto bisogna intraprendere le seguenti misure correttive della ventilazione:
- Regolare la mascherina sul volto
- Riposizionare la testa in modo da aprire le vie respiratorie. Ritentare la ventilazione a pressione positiva.
Se queste non sono efficaci:
- Procedere con l’aspirazione del naso e della bocca
- Eseguire la ventilazione a pressione positiva con la bocca del neonato leggermente aperta e sollevare la mandibola in avanti
Se queste non sono efficaci:
- Incrementare gradualmente la pressione nel palloncino assicurandosi che vi siano rumori di respirazione ed un movimento toracico visibile.
Se questo non è efficace:
- Prendere in considerazione alternative per la ventilazione come l’uso di una maschera laringea o l’intubazione endotracheale
Se le misure correttive non risultano efficaci e la frequenza cardiaca è al di sotto dei 60 battiti al minuto, si procede con il massaggio cardiaco coordinato alla ventilazione a pressione positiva. Giunti a tal punto, al fine di consentire al neonato di respirare, si ricorre alla sua intubazione (un altro sistema a pressione positiva).
Se la frequenza cardiaca rimane al di sotto dei 60 battiti al minuto si dovrebbe somministrare un farmaco per endovena chiamato epinefrina (adrenalina). Questo farmaco stimola il cuore e aumenta la pressione cardiaca.
Scenario 2: il neonato non ha una frequenza cardiaca del neonato al di sotto dei 100 battiti al minuto e nonansima o ha periodi di apnea (dopo la stimolazione). In tal caso si dovrebbe controllare il neonato per stabilire se respira a fatica o se è cianotico (colorazione bluastra della pelle che indica una mancanza di ossigeno). Se il neonato fatica a respirare ed è cianotico, si dovrà procedere ad aspirazione delle vie respiratorie (pulizia delle vie aeree attraverso aspirazione mediante un sondino inserito nella bocca), ad un monitoraggio attento con l’ossimetro da polso (se il neonato è ad alto rischio l’ossimetro da polso dovrebbe già essere installato) e si dovrebbe prendere in considerazione la ventilazione a pressione positiva continua.
Se non si riesce ad ottenere un’adeguata ossigenazione e ventilazione (movimento di aria nei polmoni misurata dal livello di anidride carbonica nel sangue) tramite la ventilazione a pressione positiva continua o il neonato ha una respirazione affannata e/o ha periodi di apnea con una riduzione della frequenza cardiaca, il neonato, nella maggior parte dei casi, dovrebbe essere intubato.
L’obiettivo è intubare il neonato prima che subisca un’insufficienza respiratoria ed i medici devono tenerlo sotto stretto controllo al fine di poterla prevedere.
Le procedure ed i problemi legati alla rianimazione
Insufficienza respiratoria
L’ insufficienza respiratoria è l’incapacità del sistema respiratorio (e non del solo polmone) di assicurare un adeguato scambio gassoso, sotto sforzo o a riposo, per venire incontro alle esigenze metaboliche del corpo, incluse quelle del cervello.
L’insufficienza respiratoria o insufficienza respiratoria ipossica consiste in un’ossigenazione inadeguata. Si verifica quando un neonato non riesce ad avere abbastanza ossigeno; non vi è abbastanza ossigeno nel sangue o nei tessuti (ipossia).
L’insufficienza respiratoria ipocapnica consiste in una ventilazione non adeguata: il neonato non riesce ad espellere l’anidride carbonica ed il sangue, nella maggior parte dei casi, diventa acidico (pH basso). Un eccesso di anidride carbonica viene chiamato ipocapnia.
I segni di insufficienza respiratoria includono:
- Frequenza respiratoria accelerata
- Frequenza respiratoria diminuita seguita da incremento dello sforzo e delle retrazioni toraciche
- Apnea prolungata con cianosi, bradicardia, o entrambe
- Cianosi che non migliora dopo la somministrazione di ossigeno
- Ipotensione (pressione del sangue bassa), pallore (rivela una presenza bassa di ossigeno nel sangue)
- riduzione della perfusione sanguigna periferica (nelle estremità del corpo)
- Tachicardia che conduce a bradicardia
- Respirazione ansimante e l’uso di muscoli accessori
- Respirazione periodica con pause respiratorie prolungate
- Gas nel sangue anormale. Analizzando il sangue del neonato (in genere si predilige quello arterioso), il medico può verificare sia la quantità ossigeno e di anidride carbonica nel sangue, che il pH del sangue. I livelli di ossigeno ed anidride carbonica rivelano se il neonato si sta ossigenando e ventilando, e il pH rivela l’acidità del sangue dovuta ad un livello alto di anidride carbonica. Il pH può anche essere influenzato da fattori che non riguardano la respirazione, come ad esempio problemi ai polmoni.
Nell’insufficienza respiratoria il livello di ossigeno è basso e quello di anidride carbonica è normale o basso. Il fattore che distingue l’insufficienza respiratoria dall’insufficienza respiratoria ipocapnica è che nella seconda il livello di anidride carbonica è troppo alto.
Intubazione e ventilazione meccanica
Se il neonato dà segni di un’imminente insufficienza respiratoria, dovrebbe essere intubato nella maggior parte dei casi. Se il neonato dà segni di una vera e propria insufficienza respiratoria, deve essere intubato immediatamente.
L’intubazione potrebbe essere necessaria per i neonati con presentazione facciale che hanno le vie respiratorie superiori molto gonfie. Se non si procede con l’intubazione quando sono presenti gonfiore ed edema, il neonato potrebbe perdere le vie respiratorie. Anche i neonati che inalano meconio prima o durante la nascita potrebbero avere insufficienza respiratoria. L’intubazione consiste nell’inserimento di un tubo flessibile nella trachea per mantenere aperta la via respiratoria. Il tubo può essere inserito dal naso nella trachea o, più comunemente, dalla bocca nella trachea.
Indicazioni a procedere con l’intubazione
- La frequenza cardiaca rimane bassa dopo la ventilazione a pressione positiva
- Apnea e bradicardia
- Il neonato mostra molti segni di insufficienza respiratoria imminente
- Il neonato ha insufficienza respiratoria
- Il neonato ha molte secrezione dalle vie respiratorie che richiedono aspirazioni frequenti
- Il neonato ha sindrome da aspirazione del meconio ed è flaccido
I rischi e le complicazioni dell’intubazione
L’intubazione deve essere eseguita velocemente (in meno di 20 secondi) perchè mentre si inserisce il tubo il neonato non respira ed il livello di ossigeno e la frequenza cardiaca possono abbassarsi sino ad un livello pericoloso.
Se il medico che esegue l’intubazione non ha ricevuto un addestramento specializzato o non fa attenzione, il tubo potrebbe essere inserito nell’esofago invece che nella trachea e l’aria entrerà nello stomaco del neonato piuttosto che nei polmoni, pertanto il neonato stesso non riceverà ossigeno. Si potrebbero verificare conseguenze catastrofiche come una lacerazione dello stomaco, lesioni al cervello e morte.
Per assicurarsi che l’intubazione è inserita nella trachea e non nell’esofago si inserisce un accessorio che rivela la presenza di anidride carbonica al tubo endotracheale subito dopo l’intubazione.
Il tubo potrebbe anche essere mal inserito nelle vie respiratorie a destra, il che significa che la ventilazione arriva solo al polmone destro. Ciò può causare un collasso del polmone sinistro ed un eccessivo gonfiamento del polmone destro. Anche in questo caso le complicazioni che possono seguirne sono deprivazione di ossigeno, lesioni al cervello e morte.
Un modo per assicurarsi di aver inserito il tubo in modo corretto consiste nel controllare i movimenti del torace e verificare che vi sia ventilazione con uno stetoscopio. Si può anche eseguire una lastra del torace. L’inserimento sbagliato del tubo può causare una grave mancanza di ossigeno che a sua volta, può causare lesioni al cervello o la morte del neonato.
Fra le altre complicazioni sono incluse lesioni o spasmi della trachea e delle vie respiratorie superiori, costrizione delle vie respiratorie, lesioni alle corde vocali, bradicardia, ipotensione, vomito e inalazione di vomito.
Ventilazione a pressione positiva (tramite palloncino)
La ventilazione a pressione positiva con palloncino è una procedura che consiste nell’applicazione di una sacca cilindrica gonfiabile (chiamata anche palloncino di Ambu) al tubo endotracheale (in caso di intubazione) o alla maschera. Il palloncino viene premuto dal personale medico per spingere aria nei polmoni del neonato.
La ventilazione a pressione positiva viene utilizzata durante situazioni di emergenza, come la rianimazione cardio polmonare, o nell’attesa di inserire un ventilatore. Tramite questo metodo il personale medico può determinare il livello di ossigeno che si spinge nei polmoni del neonato.
Di recente gli ospedali hanno cominciato ad utilizzare uno strumento chiamato Neopuff che si attacca alla mascherina o al tubo endotracheale al posto del palloncino. Invece che da parte di un membro dello staff medico il volume di aria che viene spinto nel neonato viene controllato da un tubo a T.
L’estremità del dispositivo viene inserito in un macchinario che mostra la pressione dell’aria spinta nei polmoni ad ogni respiro somministrato. Il respiro viene somministrato usando un dito per spingere la parte a T.
Indicazioni per l’uso della ventilazione a pressione positiva tramite palloncino
Successivamente all’aspirazione delle vie respiratorie del neonato, la frequenza cardiaca risulta ancora bassa e si verificano episodi di apnea o il neonato ha difficoltà a respirare
L’intubazione risulta prolungata o fallisce, soprattutto se il neonato da segni di bradicardia persistente.
La ventilazione a pressione positiva viene effettuata in contemporanea al massaggio cardiaco durante la rianimazione cardiopolmonare
In qualsiasi momento in cui le condizioni del neonato inizino a deteriorare (caduta nella frequenza cardiaca, pressione, livello di ossigeno e incremento dell’anidride carbonica)
I rischi e le complicazioni della ventilazione a pressione positiva
La mascherina deve essere inserita correttamente e deve avere una tenuta ermetica
Quando si usa la mascherina esiste la possibilità che molta aria entri nello stomaco del neonato
La mascherina può provocare l’inalazione accidentale di vomito nei polmoni del neonato se quest’ultimo vomiti durante l’inserimento del tubo
Non essendo la ventilazione a pressione positiva effettuata controllata da un macchinario vi è il rischio che il neonato respiri troppo o troppo poco. Per questo è essenziale controllare attentamente il volume e la frequenza dei respiri e monitorare l’ossigeno e l’anidride carbonica nel sangue.
Se i respiri somministrati sono troppo ampi si potrebbero causare lesioni ai polmoni del neonato
L’aria si potrebbe intrappolare nei polmoni se non vi è pausa fra i respiri somministrati.
Massaggio cardiaco / rianimazione cardio polmonare
Quando si effettua il massaggio cardiaco su un neonato il centro del torace del neonato stesso viene premuto leggermente con due o tre dita per aiutare a spingere il sangue attraverso il cuore e i vasi sanguigni che lo circondano. Quando il massaggio cardiaco viene effettuato in concomitanza con la ventilazione a pressione positiva tramite palloncino, viene chiamato rianimazione cardiopolmonare.
L’obiettivo è di ripristinare una respirazione e circolazione del sangue spontanea e apportare ossigeno all’encefalo al fine di evitare la morte delle cellule encefaliche e quindi di evitare o minimizzare lesioni dell’encefalo stesso. Spesso vengono somministrati farmaci che aiutano a ripristinare la circolazione sanguigna, il funzionamento cardiaco e la respirazione.
Più a lungo il neonato rimane privo di ossigeno o di un’adeguata circolazione sanguigna più è probabile che si verifichino problemi gravi come lesioni all’encefalo e morte. E’ fondamentale che la rianimazione cardiopolmonare, se indicata, venga iniziata velocemente ed in modo adeguato.
Indicazioni per il massaggio cardiaco
Il massaggio cardiaco viene indicato quando la frequenza cardiaca è al di sotto dei 60 battiti al minuto nonostante l’esecuzione di un’adeguata ventilazione a pressione positiva per 30 secondi
I rischi e le complicazioni del massaggio cardiaco
Se il massaggio cardiaco e la rianimazione cardiopolmonare non vengono effettuati in modo appropriato il neonato potrebbe riportare contusioni cardiache o fratture alle costole. Queste ultime potrebbero perforare i polmoni e il fegato. Inoltre il neonato potrebbe vomitare e il vomito potrebbe essere spinto nei polmoni dalla ventilazione a pressione positiva, causando lesioni ai polmoni, problemi di ossigenazione e polmonite.
Defibrillazione
La defibrillazione consiste nell’invio una scossa elettrica al cuore del neonato tramite un apparecchio elettronico al fine di ripristinare un ritmo cardiaco normale.
Indicazioni per la defibrillazione
La defibrillazione viene effettuata per correggere fibrillazioni pericolose per la vita del neonato (ritmi cardiaci rapidi ed inefficaci) che potrebbero causare un arresto cardiaco.
Deve essere effettuata immediatamente quando si rileva un’emergenza cardiaca nel neonato e quest’ultimo non risponde agli stimoli.
Le fibrillazioni interrompono la circolazione sanguigna e possono provocare lesioni al cervello e/ o arresto cardiaco. Per ogni minuto di fibrillazione si perde il 10% della possibilità di rianimare il cuore.
La morte può avvenire in pochi minuti se non si restaura un ritmo cardiaco normale tramite la defibrillazione. Si possono anche somministrare dei farmaci per curare le cause di un ritmo cardiaco anomalo.
I rischi e le complicazioni della defibrillazione
La defibrillazione non deve assolutamente essere effettuata se il neonato è sveglio o ha battito cardiaco dal momento che potrebbe causare un ritmo cardiaco letale o l’arresto cardiaco.
Farmaci
La somministrazione di farmaci viene raramente indicata nella rianimazione di un neonato. La frequenza cardiaca bassa è in genere il risultato di un rigonfiamento polmonare inadeguato o di una grave privazione di ossigeno. Pertanto, il passo più importante è quello di stabilire una buona ventilazione. Se la frequenza cardiaca rimane al di sotto dei 60 battiti al minuto nonostante una ventilazione adeguata con il 100% di ossigeno ed il massaggio cardiaco, potrebbe indicarsi la somministrazione di epinefrina (adrenalina) e di farmaci per l’espansione del volume e della pressione sanguigna.
Epinefrina.
Questo farmaco aumenta il volume del sangue pompato dal cuore. Troppa epinefrina può provocare un aumento esagerato della pressione, ridurre la funzione cardiaca e quella del cervello.
Farmaci per l’espansione del volume e della pressione del sangue.
Quando si è a conoscenza o si sospetta (colore pallido, polo debole) una perdita abbondante di sangue e la frequenza cardiaca non risponde agli interventi di rianimazione, si dovrebbe considerare la possibilità di somministrazione di farmaci volti ad aumentare il volume e la pressione del sangue. Bisogna prestare molta attenzione quando vengono somministrati questi farmaci nei bambini prematuri dal momento che l’infusione rapida di volume consistente di sangue è stata associata ad emorragie cerebrali ed emorragie intraventricolari.
La somministrazione di ossigeno
La somministrazione di ossigeno può fare la differenza tra la vita e la morte del neonato. L’ossigeno gioca un ruolo vitale per i polmoni, il cervello e gli altri fondamentali organi. La mancanza di ossigeno può causarelesioni gravi agli organi e insufficienza.
Indicazioni per la somministrazione di ossigeno supplementare
Come avviene in tutte le procedure di rianimazione, l’equipe medica deve seguire le linee guida e gli obiettivi prestabiliti per i livelli di ossigeno nel neonato per assicurarsi che il neonato ne riceva una quantità giusta (un quantità eccessiva può causare lesioni). Infatti, i tentativi iniziali di rianimazione devono essere eseguiti usando aria ed aggiungendo ossigeno solo se la saturazione dell’ossigeno da parte del neonato scende al di sotto dei livelli target.
I rischi e le complicazioni dovute all’uso di ossigeno supplementare
Troppo ossigeno può causare lesioni permanenti agli occhi dei neonati prematuri con un peso basso alla nascita (la retinopatia della prematurità).
L’ossigeno al 100% può causare un collasso negli alveoli polmonari (atelettasia). Il collasso può provocare l’”intrappolamento” di aria nei polmoni e ostacolare il passaggio di ossigeno nel flusso sanguigno e quindi nel corpo del neonato.
Una quantità eccessiva di ossigeno può causare infiammazaione e gonfiore nei polmoni e lesioni alle cellule.
LA SOMMINISTRAZIONE DI SURFATTANTE
Il neonato prematuro ha spesso difficoltà a respirare. La causa più comune della difficoltà respiratoria è la sindrome da sofferenza respiratoria, una condizione nella quale i polmoni ancora non sviluppati del neonato non producono abbastanza surfattante. Il surfattante è una sostanza che permette alla superficie interna dei polmoni di espandersi. Quando i polmoni non sono ancora maturi, il medico potrebbe somministrare 3 dosi di surfattante entro le 72 ore dalla nascita. La prima dose viene in genere somministrata immediatamente dopo la nascita o appena si è al corrente di problemi respiratori. La terapia con surfattante funziona molto bene e riduce sostanzialmente il tasso di mortalità e morbilità nei neonati prematuri. La sindrome da sofferenza respiratoria può causare molti problemi in grado di determinare mancanza di ossigeno. E’ per questo che è fondamentale riconoscere questa condizione e somministrare una terapia adeguata.
Aspirazione delle vie respiratorie
Questa procedura consiste nell’inserire un tubo nella trachea del neonato ed aspirare il muco e le secrezioni delle vie respiratorie. In caso di sindrome da aspirazione del meconio i medici usano un tubo endotracheale apposito con un catetere per l’aspirazione del meconio.
Indicazioni all’aspirazione
- Subito dopo la nascita il medico inserisce il tubo nella trachea del neonato ed aspira per non più di 5 secondi. Se viene aspirato il meconio e la frequenza cardiaca non è bassa si ripete la procedura. Se la frequenza cardiaca è al di sotto dei 60 battiti al minuto il medico dovrebbe interrompere l’aspirazione. L’equipe medica deve allora procedere con la ventilazione a pressione positiva con palloncino e ritentare l’aspirazione successivamente.
- L’aspirazione impedisce l’inalazione nei polmoni di meconio e di altre secrezioni. Il meconio provoca molteplici complicazioni ai polmoni. Le secrezioni della vie respiratorie, il muco e il meconio nei polmoni possono provocare polmonite, bloccare l’ossigenazione del sangue e dei tessuti e bloccare le vie respiratorie superiori.
I rischi e le complicazioni dell’aspirazione
- Bisogna ponderare i benefici dell’aspirazione contro l’esigenza di effettuare altre manovre di rianimazione, come assicurarsi che il tubo endotracheale sia ben posizionato e sicuro e somministrare i respiri al neonato. Mentre viene effettuata l’aspirazione il neonato non riceve aria od ossigeno, quindi bisogna monitorare attentamente la frequenza cardiaca e il livello di ossigenazione.
- Effettuare l’aspirazione troppo a lungo può aumentare la sofferenza respiratoria del neonato.
- L’aspirazione può provocare una frequenza cardiaca molto bassa (anche pericolosa) oltre all’irritazione e costrizione delle vie respiratorie
Monitoraggio
Quando vengono effettuate le manovre di rianimazione è fondamentale monitorare la temperatura corporea, la pressione sanguigna, il ritmo e la frequenza cardiaca ed il livello di ossigeno nel sangue del neonato.
Ossimetria del polso. L’ossimetria del polso è un metodo utilizzato per tenere sotto controllo continuo il livello di ossigeno del neonato. Un sensore viene posizionato sul dito o sull’alluce del neonato ed un cavo connette il sensore a un macchinario che rivela il livello di ossigeno nel sangue del neonato. Ci sono molte circostanze che possono interferire con l’accuratezza di tale misurazione e l’ossimetria del polso non è molto accurata quando il flusso sanguigno è compromesso, come nel caso in cui si verifichi una situazione in cui un neonato ha bisogno di rianimazione.
Il catetere arteriale ombelicale. Un catetere ombelicale arteriale permette il prelievo di sangue dal neonato in vari tempi senza aver bisogno di ulteriori aghi. Viene utilizzato per monitorare continuamente la pressione del sangue e prelevare sangue arterioso. Il sangue arterioso rivela il livello di ossigeno e dati importanti sul funzionamento dei polmoni e dei reni. Il catetere ombelicale arteriale è il metodo più accurato per misurare i livelli di ossigeno, anidride carbonica e il pH nel sangue del neonato. Il catetere deve essere inserito immediatamente dopo la nascita nel caso in cui si sospettino problemi al cuore o ai polmoni del neonato.
Se un catetere ombelicale arteriale non è disponibile viene attaccato un macchinario per misurare la pressione sanguigna ad un polsino che avvolge il braccio o la gamba del neonato. Questo apparecchio misura la pressione del sangue ad intervalli regolari e li mostra su uno schermo.
In molti casi il neonato avrà un monitor cardiopolmonare, ossia un apparecchio che misura la frequenza cardiaca e respiratoria. Viene connesso al neonato da piccole sonde adesive applicate sul torace del neonato. Un monitor rivela sullo schermo le relative informazioni che, se necessario, possono essere stampate.
Rianimazione neonatale a pressione positiva continua (CPAP – dall’inglese Continuous positive airway pressure)
Il CPAP è un metodo non invasivo per aiutare il neonato a respirare. I medici in genere tentano il CPAP prima di proseguire con un metodo invasivo come la ventilazione a pressione positiva e l’intubazione. Il CPAP consiste nel posizionare una mascherina speciale o cannule nasali. Un macchinario somministra una pressione continua per mantenere aperti i polmoni del neonato. Il CPAP mantiene un’espansione polmonare a bassa pressione durante l’inspirazione e l’espirazione quando il neonato respira spontaneamente. Tramite il CPAP il neonato deve iniziare l’atto respiratorio. Altri macchinari come la respirazione a pressione positiva non invasiva somministrano al neonato una quantità prestabilita di atti respiratori.
I benefici del CPAP:
- Migliora l’ossigenazione
- Mantiene il volume dei polmoni
- Abbassa la resistenza delle vie respiratorie superiori (è più facile respirare per il neonato)
- Mantiene il surfattante e riduce l’aumento di fluido nei polmoni
Indicazioni per il CPAP
- Sofferenza respiratoria nei neonati prematuri ( Può essere un aiuto per i neonati con meno di 34 settimane di gestazione, soprattutto quando sono evidenti le manifestazioni della sindrome da
- sofferenza respiratoria
- Apnea ricorrente nei neonati prematuri
- Atelettasia
Caffeina
Molti neonati prematuri hanno una condizione chiamata apnea della prematurità che si verifica quando il neonato ha episodi di apnea (periodi in cui la respirazione cessa per 15-20 secondi o più). Spesso l’apnea è accompagnata da un calo nella frequenza cardiaca e nel livello di ossigeno nel sangue. L’ apnea della prematurità è causata da un controllo respiratorio ancora immaturo; i ricettori nel cervello che controllano il bisogno di respirare del neonato non sono ancora del tutto sviluppati e non funzionano ancora bene. Inoltre il neonato prematuro potrebbe anche non essere in grado di mantenere una pervietà delle vie respiratorie. Ciò può provocare un collasso delle vie respiratorie dovuto a scarsa tonicità muscolare.
I neonati prematuri possono iniziare ad avere episodi apneici immediatamente dopo la nascita. Pertanto è fondamentale che i medici monitorizzino l’apnea della prematurità e inizino subito la terapia. Episodi apneici gravi possono provocare un crollo della condizione del neonato e determinare la necessita di interventi di rianimazione. La ventilazione a pressione positiva e la caffeina sono importanti nella terapia per l’apnea della prematurità. La ventilazione a pressione positiva tramite CPAP (o intubazione e ventilazione meccanica se indicati) mantengono le vie respiratorie aperte / pervie. La caffeina stimola i ricettori del cervello a rispondere a fattori che causano la respirazione. Per esempio nel cervello di un neonato a termine e sano, un accumulo di anidride carbonica nel sangue induce il cervello ad “ordinare” al bambino di fare un respiro. Un bambino prematuro non riesce a rispondere ad un accumulo di anidride carbonica (o ad altri segnali che provocano la respirazione nel neonato), facendo sì che il bambino smetta di respirare per un periodo.
La caffeina aiuta il cervello del neonato a rispondere all’accumulo di anidride carbonica e ad altri fattori che indicano al cervello ed al corpo la necessità di respirare. Anche nel caso in cui un neonato venga intubato e riceva supporto dalla ventilazione meccanica (che eliminerà episodi apneici), studi scientifici mostrano che la caffeina riduce il tempo in cui il neonato è sottoposto a ventilazione meccanica. Infatti la caffeina può essere somministrata anche come terapia di profilassi prima che il neonato abbia episodi apneici. Ma non è chiaro se aiuti o no a prevenire l’apnea: potrebbe prevenire espiodi di apnea, ciò che risulta chiaro è che l’uso della caffeina è associato ad un tasso minore di problemi polmonari come la displasia broncopolmonare. Inoltre, la caffeina riduce il rischio di dotto arterioso pervio (una cardiopatia congenita caratterizzata dalla pervietà del dotto arterioso).
Studi scientifici indicano che la caffeina potrebbe ridurre gli effetti dell’ipossia sulla materia bianca del cervello. Gli esperti, al fine di evitare l’intubazione e la ventilazione meccanica, consigliano un uso di profilassi della caffeina in neonati con peso estremamente basso alla nascita (<1kg).
Rianimazione del neonato e malasanità
E’ fondamentale che l’equipe medica sia preparata ad eseguire in modo corretto le procedure di rianimazione. L’esecuzione lenta o inappropriata di queste procedure o l’omettere di eseguirle quando indicate possono causare una diminuzione di ossigeno e flusso sanguigno tali da causare disabilità e lesioni permanenti all’encefalo come encefalopatia ipossico-ischemica, paralisi cerebrale infantile, leucomalacia periventricolare ed idrocefalo.
Il tipo e la gravità della lesione dipende da molti fattori fra i quali è incluso il periodo di tempo in cui l’ossigeno è venuto a mancare. E’ fondamentale anche un corretto monitoraggio dei segni vitali del neonato e del suo stato clinico. Se un medico od un team medico non ricorre alle procedure di rianimazione velocemente quando indicato, si è in presenza di un caso di negligenza medica. Anche se il personale medico non segue le linee guida, che includono l’avere a disposizione l’equipaggiamento necessario per effettuare la rianimazione, si verifica un caso di negligenza medica. Se tali comportamenti negligenti causano lesioni permanenti al neonato lo staff medico sarà tenuto a risarcire i danni subiti dal neonato e dai suoi familiari.
Standard assistenziali
In base a quanto indicato in letteratura e nella legislazione (Piano Sanitario Nazionale per il triennio 2003-2005, capitolo dedicato alla salute del neonato, del bambino e dell’adolescente), l’assistenza perinatale (cioè l’insieme delle prestazioni diagnostiche e terapeutiche da predisporre durante e dopo il parto) devono essere garantite attraverso una rete di Unità Funzionali neonatologiche/pediatriche articolate in tre livelli operanti in una logica di integrazione funzionale sia tra i Centri stessi che con il Servizio di Trasporto di Emergenza Neonatale (STEN):I livello, cure di base; II livello, cure speciali; III livello, cure intensive e di alta specialità.
Tale articolazione è finalizzata a garantire le competenze necessarie per una adeguata assistenza alla donna ed al bambino durante la gravidanza, il parto ed il periodo neonatale.
Per quanto attiene il 1° livello assistenziale, allo sopo di garantire comunque un’adeguata assistenza di “base” alla gestante ed al neonato, devono essere soddisfatti i seguenti requisiti minimi strutturali e tecnologici stabiliti dal DPR 14 gennaio 1997 n. 37:
I LIVELLO
Unità per assistenza a gravidanze e parti non complicati ed al neonato normale.
Tali strutture devono assistere parti con Età Gestazionale da 35 settimane + 0 giorni in su, confermate come tali al momento del ricovero.
la condivisione di Percorsi Diagnostico-Terapeutici con l’Unità di Terapia Intensiva Neonatale (UTIN) di riferimento, per quanto concerne l’assistenza neonatale in sala parto e la stabilizzazione del neonato prima dell’eventuale Trasporto, con formazione obbligatoria di tutti gli operatori addetti alla sala parto alle manovre rianimatorie del neonato secondo le modalità espresse dalla Società Italiana di Neonatologia;
[…]
Inoltre, devono essere attivati e formalizzati i collegamenti funzionali ed operativi tra le Unità Funzionali neonatologiche/pediatriche di 1° livello e i punti nascita di livello superiore, in particolare con le Unità Funzionali neonatologiche/pediatriche di 3° livello ed il Servizio di Trasporto assistito in emergenza, che deve essere attivato in ogni Regione.
Tra gli obiettivi strategici del piano Sanitario Nazionale per il Triennio 2003-2005 vi è dunque quello di attivare programmi specifici per la protezione della maternità e migliorare l’assistenza ostetrica e pediatrico/neonatologica nel periodo perinatale. E’ stata elaborata una lista di condizioni o patologie materne, fetali e neonatali che, se individuate prima del parto (prima o durante il ricovero), richiedono l’invio ad unità di livello adeguato.
Condizioni che impongono il trasferimento del neonato all'unità di II livello
- Minaccia di parto pretermine prima della 35ma settimana, accertata ecograficamente
- Neonati d’età gestazionale compresa tra 32 e 35 settimane o con peso alla nascita compreso tra 1500 e 1999 grammi.
- Neonati per i quali è prevedibile la comparsa di patologie di gravità media (ipoglicemia, ipocalcemia, difficoltà a termoregolare, ecc.) o nei quali tali patologie si siano già manifestate, ma in modo tale da non richiedere terapia intensiva o sub-intensiva.
- Neonati d’età gestazionale maggiore o uguale a 32 settimane con distress respiratorio di lieve-media entità che richieda l’uso della sola nCPAP ma non quello della ventilazione meccanica
Riguardo il trasferimento della donna, va aggiunto che : “La donna è trasferibile in assenza di elementi che facciano considerare imminente il parto o in assenza di patologie (emorragia in atto, sofferenza fetale acuta) che richiedano l’espletamento urgente del parto. Per queste ultime condizioni è preferibile richiedere l’intervento del Servizio e Trasporto Emergenza Neonatale (STEN), espletare il parto, assistere la madre, prestare le prime cure al neonato e poi affidarlo allo STEN”.
Il sanitario responsabile che attiva la rete per il trasferimento, dovrebbe conoscere capacità e limiti della struttura in cui opera, nonché riconoscere le patologie emergenti materne e fetali e le conseguenti esigenze di cura, al fine di comprendere se queste patologie possono essere trattate in base alle proprie conoscenze e alle possibilità della struttura sanitaria in cui opera al momento della decisione di trasferire. In considerazione dei predetti motivi, il sanitario che decide il trasferimento della madre con il feto in utero è il medico di servizio in una UOP.
D.M. del 24/4/2000 – Progetto Obiettivo Materno-infantile
DGR 4238/1997 “Requisiti per la classificazione delle Unità di Assistenza Perinatale”
Committee on Fetus and Newborn. Levels of Neonatal Care. Pediatrics 2004; 114; 1341-1347
Danni risarcibili
Se il tuo bambino, in conseguenza di errori nell’esecuzione del trattamento ipotermico, ha subito una lesione cerebrale di tipo permanente, i danni risarcibili saranno i seguenti:
- Danno alla salute del bambino: in considerazione del fatto che i bambini affetti da lesioni cerebrali permanenti hanno gradi di invalidità elevatissimi, il danno avrà spesso un importo vicino o pari al massimo liquidabile in base alle tabelle sul risarcimento del danno
- Danno alla salute dei genitori: il danno alla salute subito da genitori comprende il danno psico-fisico ed alla vita di relazione, il pregiudizio alla carriera professionale e il danno alla sfera sessuale (rifiuto psicologico alla procreazione)
- Danno economico del bambino (perdita della capacità di produrre reddito): si tratta della perdita della capacità di produrre reddito da parte del soggetto affetto dalla condizione menomativa. L’importo di tale danno sarà pari alla retribuzione che il soggetto avrebbe potuto percepire nel corso della sua vita lavorativa se non fosse stato affetto dalla lesione
- Danno economico dei genitori (spese future per la cura ed assistenza del figlio): si tratta delle spese per cure ed assistenza che la famiglia del bambino dovrà sostenere durante tutta la vita del bambino. Tale danno raggiunge importi spesso maggiori della somma dei danni alla salute e del danno economico del bambino.
Avvocati con esperienza in malasanità in casi di rianimazione del neonato | Assistenza legale su tutto il territorio nazionale
Se il tuo bambino ha subito lesioni dovute ad errori nell’effettuare la rianimazione, dovresti al più presto rivolgerti ad un avvocato specializzato in negligenza medica. Contatta GRDLEX attraverso il nostro modulo online o telefonaci.
I nostri avvocati hanno anni di esperienza in lesioni dovute a negligenza medica nell’effettuare la rianimazione ti diranno, con l’ausilio del nostro staff di medici ginecologi e neonatologi, se potrai aver diritto ad un risarcimento dei danni subiti da te e dalla tua famiglia a causa di errori del personale medico durante il parto. Lo studio GRDLEX è sito in Roma e segue i propri clienti su tutto il territorio nazionale.
Importante: tutta la procedura non ha alcun costo. Dovrai pagarci solo se e quando otterrai il risarcimento.
Per una consulenza gratuita contattaci con una delle seguenti modalità:
- chiama il 06-90281097 oppure
- compila il modulo online oppure
- scrivi ad info@studiolegalestefanogallo.it